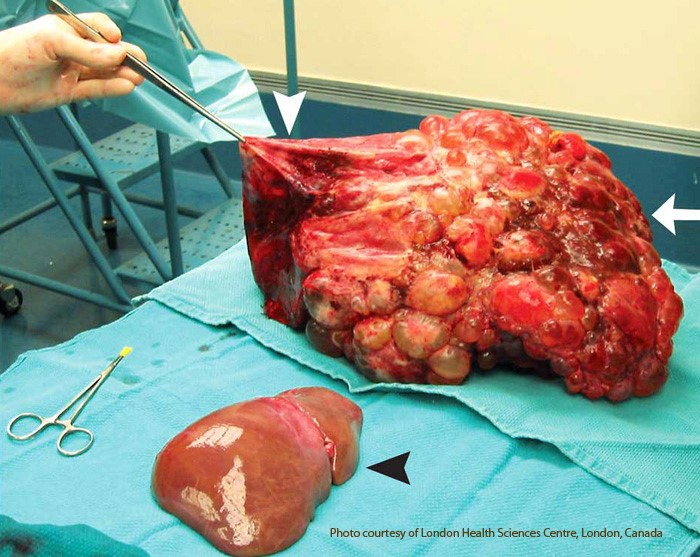
ღვიძლის გადანერგვის ოპერაცია ორი ეტაპისგან (დონორისგან ორგანოს ექსპლანტაცია და რეციპიენტისთვის იმპლანტაცია) შედგება და საშუალოდ 10-12 საათი გრძელდება (იშვიათად 4-5). შედარებისთვის, გულის გადანერგვა, საშუალოდ 2-3 საათი გრძელდება.
ოპერაციის მსვლელობისას რეციპიენტს გადაესხმებოდა 10 ლიტრამდე სისხლი და სისხლის შემცვლელი ხსნარები.
გვამური ღვიძლის გადანერგვისას ორგანოს იღებენ მხოლოდ მომუშავე გულის მქონე დონორიდან, რაც გარკვეულ ეთიკურ პრობლემებს ქმნიდა ტვინის სიკვდილის კონცეფციის შექმნამდე.
ღვიძლის გადანერგვა საქართველოში 120000 ლარი ღირს და ღირებულების ნახევარს სახელმწიფო იხდიდა.
ამერიკის შეერთებულ შტატებში ღვიძლის გადანერგვა 500000 დოლარი ღირს.
გერმანიაში 200 000-დან 400 000 დოლარამდე.
ისრაელში 250 000-დან 270 000 დოლარამდე.
სამხრეთ კორეაში 200 000-დან 250 000 დოლარამდე.
როგორც ვხედავთ, დღეისათვის, ღვიძლის გადანერგვა უძვირესი სამედიცინო მომსახურებათა კლასს მიეკუთვნება.
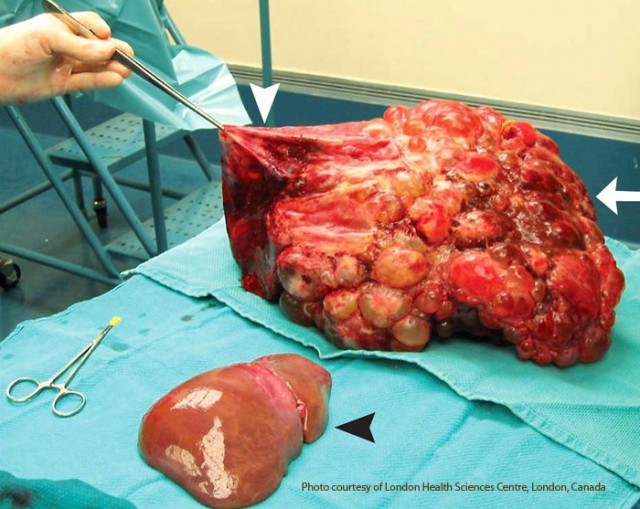
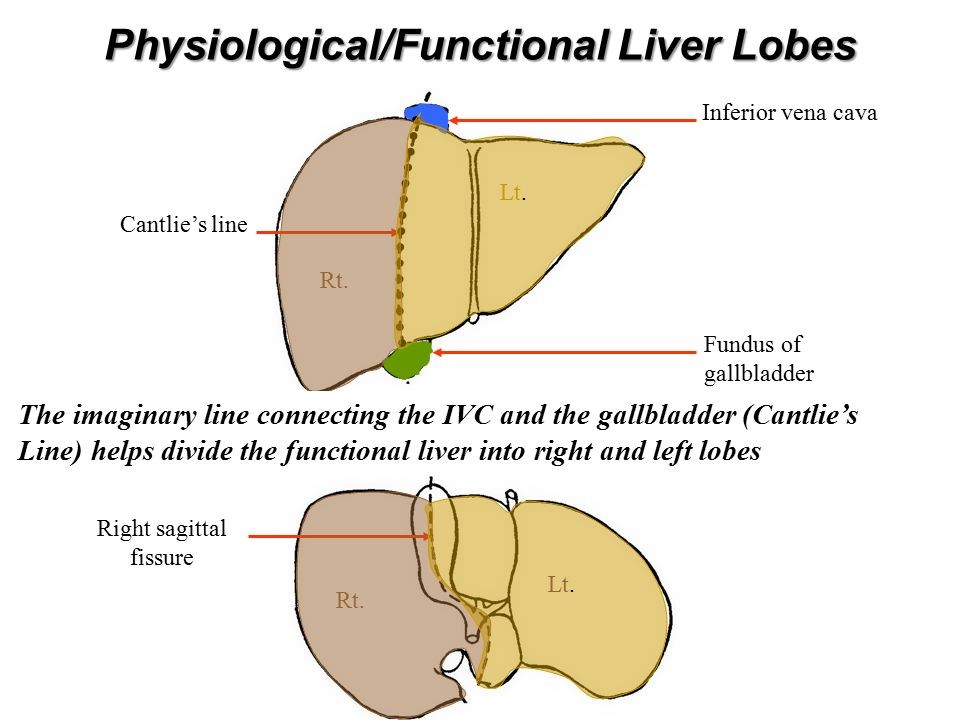
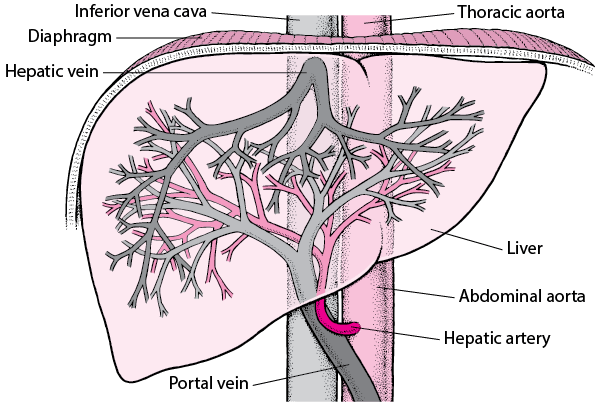
2 ზედაპირი:
წინა-ზედა ზედაპირი (დიაფრაგმული)
ქვედა ზედაპირი (ვისცერული)
2 კიდე:
ქვედა კიდე - მახვილია
ზედა-უკანა კიდე - ბლაგვი
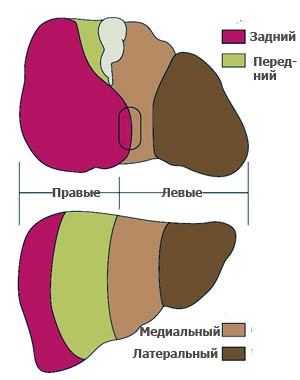
ღვიძლის სექტორები და სეგმენტები:
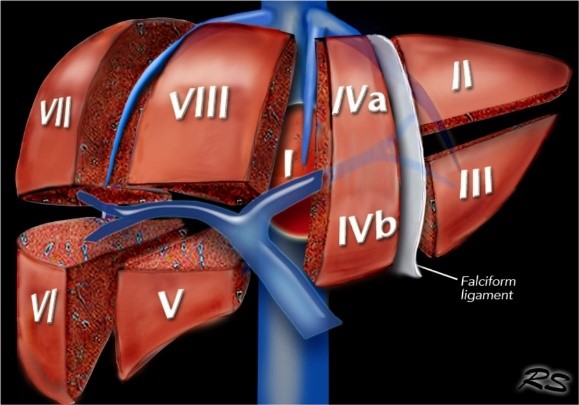
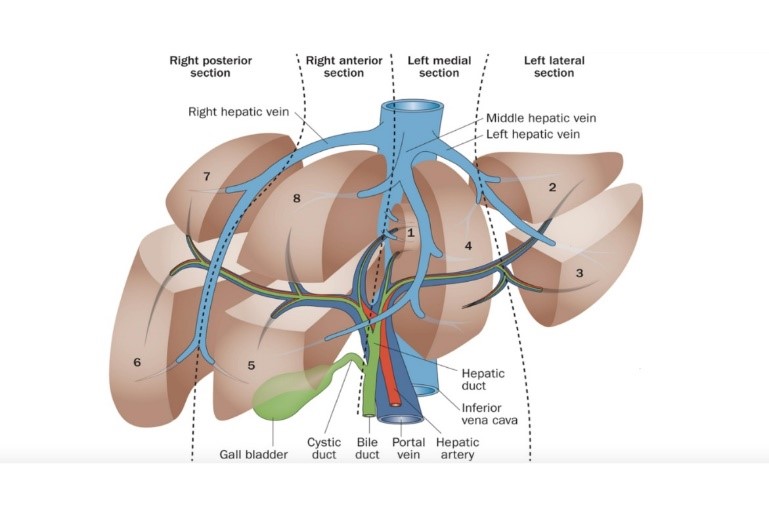
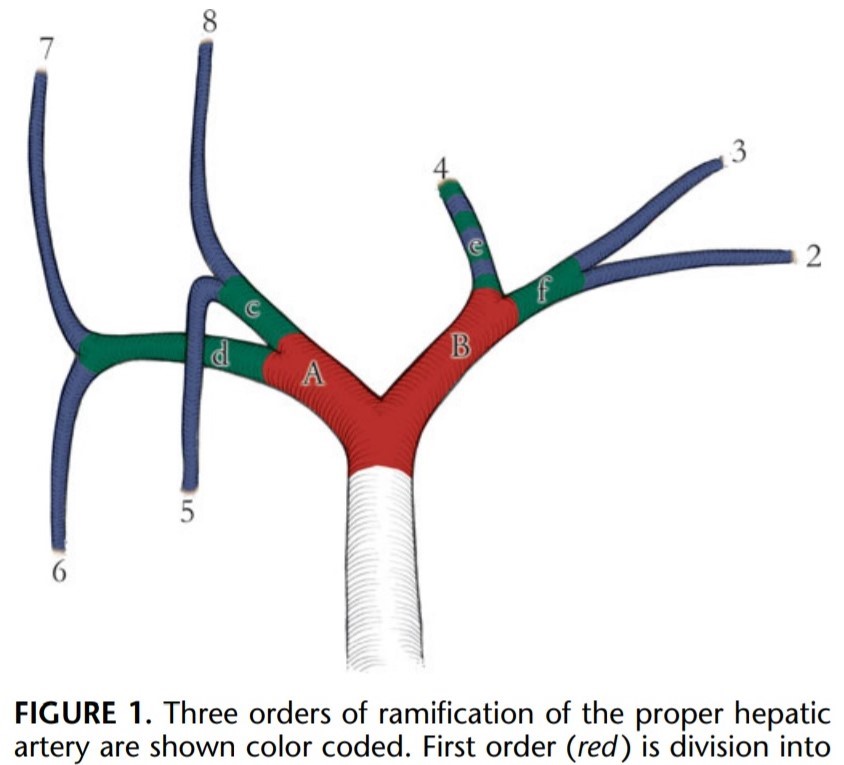
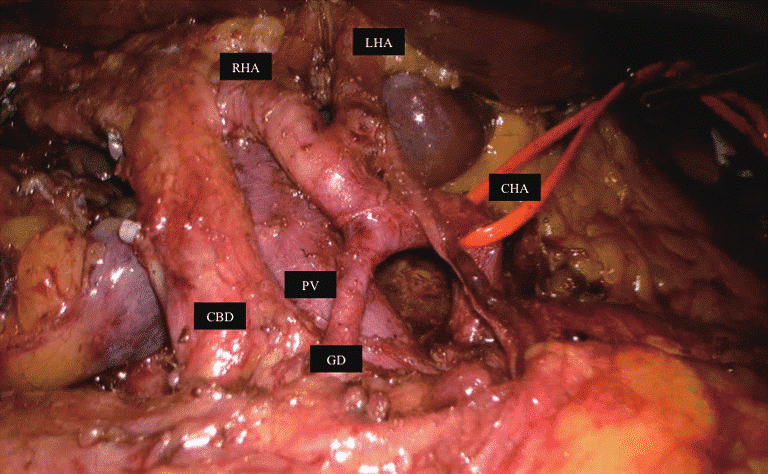
ღვიძლის კარის ქირურგიული ანატომია
ღვიძლის კარის ქირურგიული ანატომია
ღვიძლის გადანერგვის ჩვენება
- ფულმინანტური ღვიძლის მწვავე უკმარისობა.
- არაქოლესტაზური დაავადებები ციროზის სტადიაში (ჰეპატიტი С, ჰეპატიტი В, აუტოიმუნური ჰეპატიტი, ალკოჰოლური ეტიოლოგიის ციროზი)
- ქოლესტაზური დაავადბეები ციროზით (პირველადი ბილიარული ციროზი, პირველადი მასკლეროზებელი ქოლანგიტი).
- ღვიძლშიდა მეტაბოლიზმის თანდაყოლილი დეფექტები.
- ღვიძლის ავთვისებიანი სიმსივნეები (ჰეპატოცელულური კარცინომა, ჰეპატობლასტომა, ეპითლოიდური ჰემანგიოენდოთელიომა და სხვა).
- იშვიათი დაავადბეები ( ღვიძლის კისტოზური ფიბროზი - მუკოვისციდოზი; ბად-კიარის დაავადება; არაალკოჰოლური სტეატოჰეპატიტი; ოჯახური ქოლესტაზი; ალაჯილას დაავადება; კაროლის დაავადება ბავშვებში; ღვიძლის პოლიკისტოზი; ალვეოკოკოზი და სხვა.
- ღვიძლის რეტრანსპლანტაცია.
ღვიძლის გადანერგვის უკუჩვენებები
აბსოლუტური უკუჩვენები:
• აივ-ინფექცია.
• ავთვისებიანი სიმსივნეების ღვიძლგარეთა გავრცელება.
• აქტიური ღვიძლგარე ინფექციის არსებობა.
• აქტიური, მდგრადი ალკოჰოლიზმი და ნარკომანია.
• ფსიქიკური დაავადებები, რომლებიც გამორიცხავენ იმუნოდეპრესანტების რეგულარული მიღების შესაძლებლობას.
შედარებითი უკუჩვენებები:
• მაღალი კარდიოლოგიური ან ანესთეზიოლოგიური რისკი.
• კარის ვენის გავრცელებული თრომბოზი.
• ადრე გადატანილი ქირურგიული ჩარევები ღვიძლზე.
• 60 წელზე უფრო მეტი ასაკი.
• სხეულის მასის ინდექსი მეტი 35კგ./მ2
• ქოლანგიოკარცინომა???
ღვიძლის გადანერგვის კლასიფიკაცია
გადასანერგი ორგანოს ტიპის მიხედვით:
• გარდაცვლილი დონორიდან აღებული მთლიანი ღვიძლის გადანერგვა.
•გარდაცვლილი დონორიდან აღებული სპლიტ-ტრანსპლანტანტის გადანერგვა.
• ცოცხალი დონორიდან აღებული ღვიძლის ნაწილის (სპლიტ-ტრანსპლანტანტის) გადანერგვა.
ტრანსპლანტაციის მოდელის მიხედვით:
• ორთოტოპული ტრანსპლანტაცია;
• დამატებითი ღვიძლის ჰეტეროტოპული ტრანსპლანტაცია.
ორგანოთა აღების წესები
ასეპტიურობა;
ორგანოები აიღება სისხლძარღვებსა და სადინრებთან ერთად, მათი მაქსიმალური შენარჩუნებით;
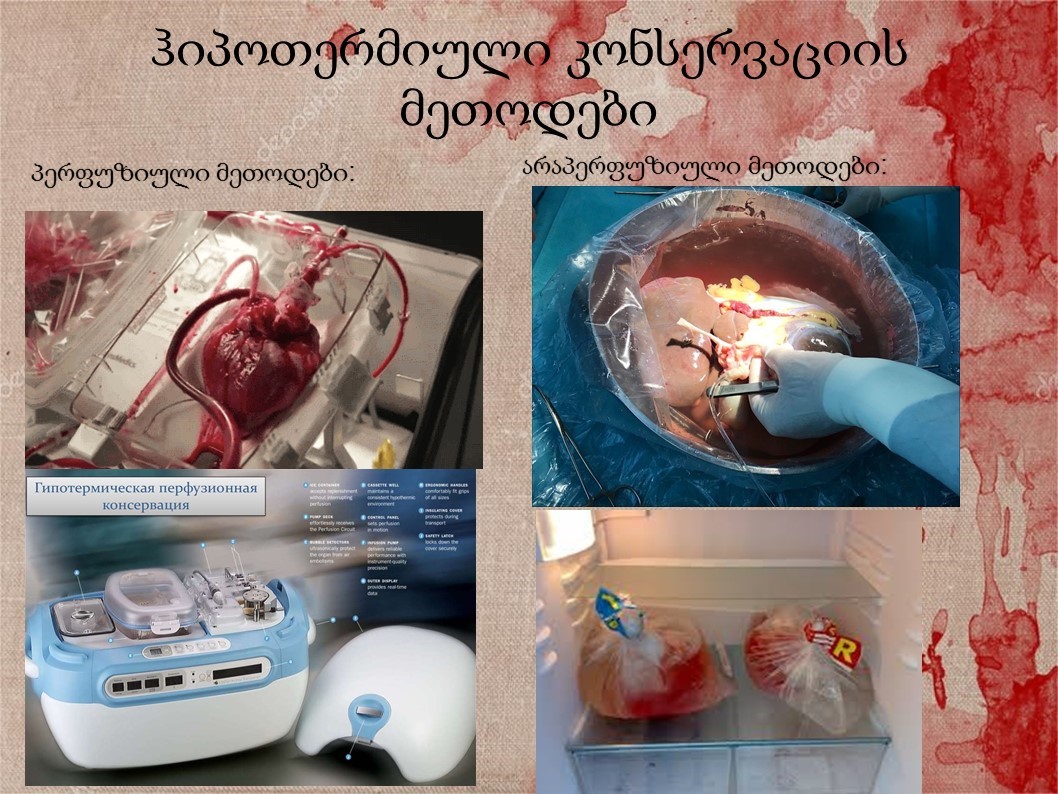
აღების შემდეგ ორგანო პერფუზირდება სპეციალური ხსნარით (ევრო-კოლინზი: კალიუმი, ფოსფატი, სულფატი და გლუკოზა) 6-10°С ტემპერატურაზე;
ორგანოს ან მაშინვე გადანერგავენ, ან ათავსებენ სპეციალურ, ჰერმეტულ პაკეტში ევრო-კოლინზის ხსნარით და ინახავენ 4-6°С ტემპერატურაზე რამოდენიმე საათის განმავლობაში (ტრანსპორტირებისას).
ღვიძლის „გრაფტის" მომზადება Baсk Table-ზე
კანულირდება კარის ვენა და ღვიძლის ვენა, რის შემდეგაც წარმოებს ღვიძლის გამორეცხვა ჰეპარინიანი ფიზიოლოგიური ხსნარით „სუფთა წყლამდე", ხოლო შემდეგ 1-3 ლიტრი მოცულობის მაკონსერვებელი ხსნარით.
წარმოებს ძირითადი სისხლძარღვებისა და ნაღვლის სადინრების პრეპარირება და მათი მომზადება ანასტომოზისთვის.
ღვიძლის გადანერგვის პროცედურა:
მდებარეობა: ზურგზე წოლითი;
ცენტრალური ვენებისა და სხივის არტერიის კათეტერიზაცია; სვან-ჰანცის კათეტერის ჩადგმა.
პულსოქსიმეტრიისა და ინვაზიური წნევის გადამწოდების დაყენება.
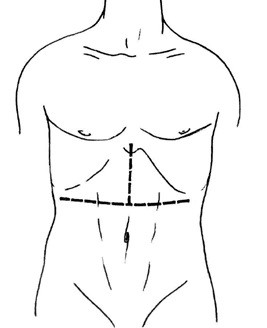
ოპერაციული მიდგომა: სტარლზის მიხედვით „მერსედესის" განაკვეთი.
ინტრაოპერაციული მედიკამენტური მხარდაჭერა:
იწყება იმუნოსუპრესიული თერაპია;
მეთილპრედნიზოლონი - ქვედა ღრუ ვენის გადაჭერის წინ და ტრანსპლანტანტის რეპერფუზიის წინ.
იმუნოსუპრესორი (ბაზილიკსიმაბი) ვენაში ტრანსპლანტანტის რეპერფუზიის წინ.
ღვიძლის გადანერგვის ტექნიკის სახეები:
- მთლიანი ღვიძლის კლასიკური, ორთოტოპული გადანერგვის ტექნიკა;
- Piggyback -ტექნიკა - კომბინირებული;
- Piggyback - ტექნიკა - ქ.ღ. ვენის ანასტომოზით გვერდი-გვერდში;
- ღვიძლის მარცხენა ლატერალური სექტორის გადანერგვის ორთოტოპულის მსგავსი ტექნიკა;
- ჰეტეროტოპული ტრანსპლანტაცია.
ღვიძლის გადანერგვის ეტაპები:
1.ჰეპატექტომია;
2.ვენო-ვენური შუნტირება (ან მის გარეშე);
3.სისხლძარღვოვანი ანასტომოზების (კავალური, პორტალური, არტერიული) დადება;
4.ჰემოსტაზი და ნაღვლგამომტანი ანასტომოზის ფორმირება.
ზოგადი ინტრაოპერაციული მომენტები:
მუცლის ღრუს სხვა ორგანოთა რევიზია;
ასციტური სითხის ევაკუაცია;
ქოლეცისტექტომია; +/- სპლენექტომია;
ღვიძლის იოგების (საფიქსაციო აპარატის) გადაკვეთა;
ღვიძლ-თორმეტგოჯას იოგის ელემენტების მობილიზაცია;
მარჯვენა ვენური იოგის გადაკვეთა და ღვიძლის მარჯვენა წილის მობილიზაცია
ქვედა ღრუ ვენის ღვიძლსუკანა მონაკვეთთან მიდგომა
დამამთავრებელი ეტაპები:
იდგმება საკონტროლო დრენაჟები:
მარჯვენა და მარცხენა სუბდიაფრაგმულ არეებში;
ღვიძლქვეშა არეში;
მცირე მენჯში.
ჭრილობა იკერება შრეობრივად, ყრუდ.
ჭრილობაზე ედება ასეპტიური ნახვევი.
პაციენტთა მონიტორინგი ადრეულ პოსტოპერაციულ პერიოდში
1. მონიტორინგი:
ელექტროკარდიოგრაფია (ეკგ);
პულსოქსიმეტრია; სუნთქვის სისხშირე;
დიურეზი;
დრენაჟიებდან გამონადენის კონტროლი;
ნაზოგასტრული ზონდიდან გამონადენის დათვლა;
სხეულის ტემპერატურის კონტორლი;
2. სისხლის აირების და ელექტროლიტური შემადგენლობის, აგრეთვე მჟავა-ტუტოვანი წონასწორობის კონტროლი;
3. ქსოვილოვანი მეტაბოლიზმის მაჩვენებლების: ლაქტატის, პლაზმაში გლუკოზის შემცველობის კონტროლი.
თერაპია ადრეულ პოსტოპერაციულ პერიოდში:
ანტიბაქტერიული პროფილაქტიკა;
სოკოსსაწინააღმდეგო პროფილაქტიკური თერაპია;
კუჭის სეკრეციის ბლოკატორები: პროტონული ტუმბოს ინჰიბიტორები და H2-ჰისტამინური რეცეპტორების ანტაგონისტები;
„პირით-პირში" ტიპის ბილიარული ანასტომოზის დადებიშ შემთხვევაში გამოყენება სპაზმოიზური საშუალებები.
ჰეპარინი ჩვენების მიხედვით; ხოლო შემდეგ გადადიანი დაბალმოლეკულური ჰეპარინების გამოყენებაზე;
იმუნოსუპრესიული თერაპია: მეთილპრედნიზოლონი, ბაზილიკსიმაბი, ტარკოლიმუსი, მიკოფენოლატი.
თერაპია ადრეულ პოსტოპერაციულ პერიოდში
ანტიბაქტერიული პროფილაქტიკა;
სოკოსსაწინააღმდეგო პროფილაქტიკური თერაპია;
კუჭის სეკრეციის ბლოკატორები: პროტონული ტუმბოს ინჰიბიტორები და H2-ჰისტამინური რეცეპტორების ანტაგონისტები;
„პირით-პირში" ტიპის ბილიარული ანასტომოზის დადებიშ შემთხვევაში გამოყენება სპაზმოიზური საშუალებები.
ჰეპარინი ჩვენების მიხედვით; ხოლო შემდეგ გადადიანი დაბალმოლეკულური ჰეპარინების გამოყენებაზე;
იმუნოსუპრესიული თერაპია: მეთილპრედნიზოლონი, ბაზილიკსიმაბი, ტარკოლიმუსი, მიკოფენოლატი.